Вашата първа диализа е голяма промяна – често придружена от притеснение, страх и много въпроси. Не сте сами – хиляди пациенти в България преминават през същото, и повечето от тях с времето се адаптират напълно към новия ритъм на живот.
В тази статия ще ви разкажем какво реално да очаквате при първа диализа, как да се подготвите, как протича процедурата и какво следва след нея.
Защо започвам диализа?
Диализата се прилага при напреднала хронична бъбречна недостатъчност, когато бъбреците вече не могат да пречистват кръвта ефективно.
Лекарят ви ще ви насочи към диализа, ако:
-
Имате симптоми като подуване, гадене, високо кръвно или умора.
-
Кръвните ви изследвания показват високи стойности на урея и креатинин.
-
Имате нарушен електролитен баланс (калий, натрий, фосфор и др.).
Преди първата процедура
Преди вашата първа диализа, ще минете през няколко подготвителни етапа:
-
Консултация с нефролог – лекарят ще обясни нуждата от процедурата и ще отговори на вашите въпроси.
-
Създаване на съдов достъп – най-често артериовенозна фистула на ръката, поставена предварително.
-
Назначаване на дата и час за първа диализа, както и запознаване с екипа и центъра.
📌 Съвет: Носете със себе си всички документи, включително епикризи и последни кръвни изследвания.
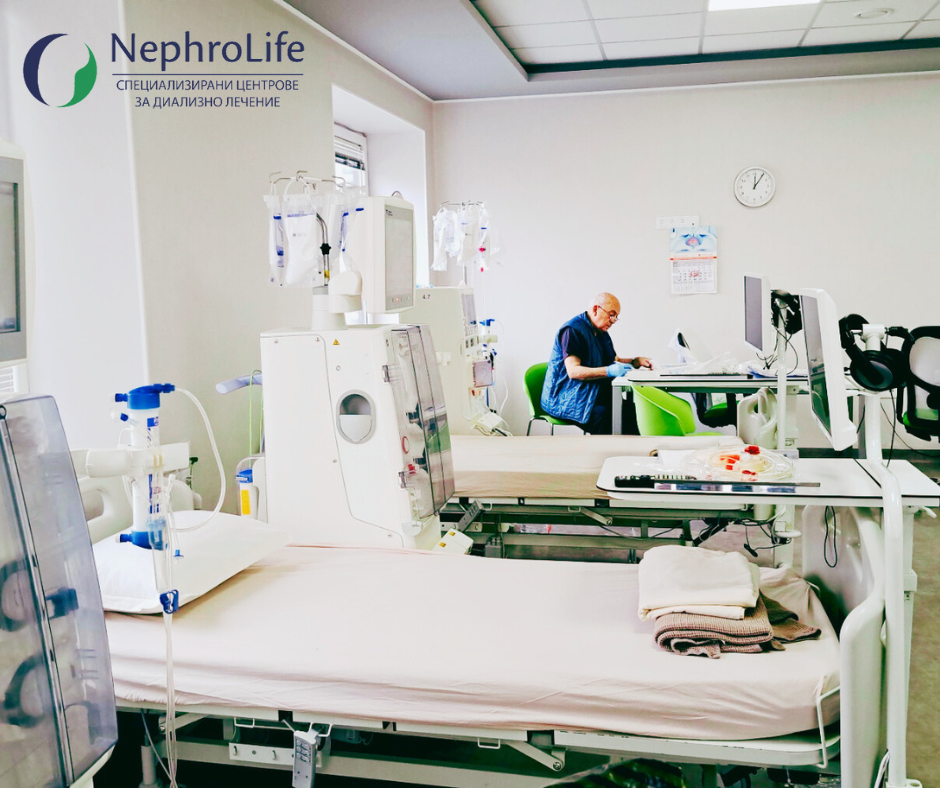
При пристигане в диализния център
На място ще ви посрещне медицинският екип. Какво да очаквате:
-
Регистрация и измерване на тегло
-
Ще ви бъде назначено легло за процедурата.
Носете удобни дрехи, вода и нещо за четене или слушане. Процедурата трае няколко часа.
Как протича самата диализа?
-
Ръката ви ще бъде почистена и свързана с машината чрез фистулата или катетър.
-
Кръвта ви ще преминава през диализатор (изкуствен бъбрек), който я пречиства.
-
Процедурата трае обикновено 4 часа.
-
По време на диализата можете да спите, четете, гледате нещо или просто да си почивате.
Медицинският екип ви наблюдава през цялото време.
След процедурата – как ще се чувствате?
След първата диализа е нормално да изпитате:
-
Лека умора или отпадналост
-
Главоболие или жажда
Важно: Починете си след процедурата и избягвайте тежки физически натоварвания същия ден.
Психологически аспекти
Първата диализа може да е емоционално натоварваща. Нормално е да имате въпроси и дори съпротива. Помнете:
-
Това е начало на нов етап, който ще подобри състоянието ви.
-
Много пациенти започват да се чувстват по-добре още след първите няколко сесии.
-
Потърсете психологическа подкрепа или говорете с други пациенти – споделеният опит помага.
Практически съвети за първата диализа:
-
Яжте лека закуска преди процедурата (освен ако лекарят не е казал друго).
-
Облечете се удобно
-
Вземете слушалки, книга или нещо за правене по време на процедурата.
-
Бъдете отворени към екипа – те са там, за да ви помогнат.
Заключение
Първата диализа е началото на нов ритъм в живота ви – с грижа, внимание и екип, на когото можете да се доверите. С времето, тази процедура ще стане част от рутината ви, и ще ви помогне да се чувствате по-добре, по-енергични и по-стабилни физически.
📞 Ние сме до вас
Ако предстои първата ви диализа или имате близък в тази ситуация – нашият екип е тук, за да ви подкрепи.